【改定率】診療報酬本体はプラス0.88%、薬価・材料価格はマイナス1.00%
厚生労働省は2024年度診療報酬改定の基本方針(図表1)決定を経て、12月20日に2024年度の各改定率を公表。診療報酬本体はプラス0.88%、薬価と材料価格は合わせてマイナス1.00%(ネットでの改定率はマイナス0.12%)、介護報酬はプラス1.59%、障害福祉サービス等報酬はプラス1.12%-に決定しました。
本体改定率0.88%(国費800億円程度)のうち、0.46%は、▽技術料の引き上げ、▽40歳未満の勤務医・勤務歯科医・保険薬局の勤務薬剤師、事務職員、歯科技工所等に従事する者の賃上げ(0.28%程度)-に充当します。各科の改定率は、医科プラス0.52%、歯科プラス0.57%、調剤プラス0.16%となりました。
生活習慣病を中心とした管理料等の効率化・適正化で0.25%の削減効果織り込む
残り0.42%の内訳は、▽看護職員、病院薬剤師等の賃金について、2024年度に2.5%、2025年度に2.0%のベースアップを行うための特例的な対応/プラス0.61%、▽入院時の食費基準額(患者負担部分)の1食当たり30円(低所得者は所得区分に応じて10~20円)の引き上げ/プラス0.06%、▽生活習慣病を中心とした管理料、処方箋料等の再編等の効率化・適正化/マイナス0.25%-となります。
これに対して薬価はマイナス0.97%(国費マイナス1,200億円程度)、材料価格はマイナス0.02%(国費マイナス20億円程度)。薬価については、イノベーションのさらなる評価として革新的新薬の薬価維持(新薬創出・適応外薬解消等促進加算の企業指標の廃止等)や有用性系加算の評価の充実、約2,000品目を対象に医薬品の安定供給を確保するための不採算品再算定の特例的な対応-を行います。
長期収載品の追加負担は価格差の4分の1、施行日は2024年10月で決着
長期収載品の保険給付範囲見直しの実施も決定されました。後発品の上市後5年以上経過、または後発品への置換率が50%以上の長期収載品を使用する場合を選定療養の対象とし(医療上の必要性がある場合を除く)、後発品の最高価格帯との価格差の4分の1を追加負担として患者から徴収する仕組みを2024年10月から導入します。
診療報酬と薬価に関連した制度改革事項では、中央社会保険医療協議会の議論を踏まえ、医療DXの推進による医療情報の有効活用等と調剤基本料等の適正化を着実に進める方針も確認。なお、2024年度から診療報酬本体と材料価格の改定の施行日は6月1日に後ろ倒しされます(入院時の食費基準額の見直しを含む)。
(図表1)2024年度診療報酬改定の基本方針の概要(改定の基本的視点と具体的方向性)

出典:厚生労働省 社会保障審議会(医療保険部会) 2024年度診療報酬改定の基本方針 (一部抜粋、改変)
2024年度診療報酬改定に向けて議論は大詰めを迎えています。今回は「かかりつけ医機能」に関する検討項目について、これまでの議論の概要や今後の方向性をポイントに絞ってご紹介します。
【医療DXの推進】かかりつけの患者の診療情報一元化も想定 かかりつけ医機能を評価し、強化へ
医療DXについては、政府の医療DX推進本部が示した「医療DXの推進に関する工程表」において、全国医療情報プラットフォームの構築や電子カルテ情報の標準化の筋道を提示。また、医療情報として医療機関間で、標準規格化(HL7 FHIR)された3文書・6情報を共有するための仕組みとして、「電子カルテ情報共有サービス(仮称)」が示されています(図表2)。
医療DXの推進により、プラットフォームが構築される中、今後、高齢者や認知症患者が増えることを踏まえて、かかりつけ医機能をより強化するための診療報酬上の評価を検討中です。
(図表2)電子カルテ情報共有サービス(仮称)の概要
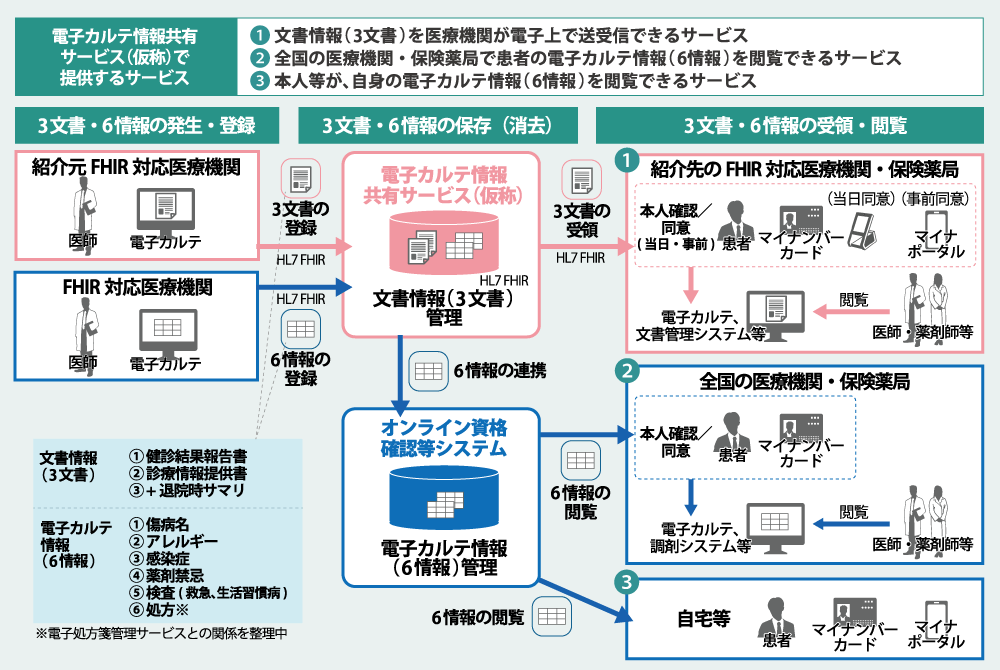
出典:厚生労働省 健康・医療・介護情報利活用検討会 介護情報利活用ワーキンググループ(第7回) 参考資料3 (一部抜粋、改変)
【生活習慣病対策】「特定疾患療養管理料」における療養計画書作成の要件化を検討
生活習慣病対策では、「特定疾患療養管理料」や「生活習慣病管理料」の関係性に関して議論が行われています。「特定疾患療養管理料」の届出医療機関の実態として、▽「時間外対応加算」や在宅療養支援診療所・病院の届出をしていない医療機関が3~4割ある、▽かかりつけ医機能を担っている割合は、全ての項目において「機能強化加算」や「地域包括診療料・加算」の届出医療機関よりも低い-ことを指摘。「機能強化加算」等の届出医療機関に比べると、かかりつけ医機能が高いとは言えないと結論付けました。一方、「生活習慣病管理料」では、詳細な療養計画書の作成と、計画書を用いた患者への説明が求められているものの、「特定疾患療養管理料」では生活習慣病の患者が多いにもかかわらず、療養計画書の作成が要件化されていないことが問題視されました。
これらを踏まえ、今後の生活習慣病患者の増加に対して、効果的・効率的な疾病管理および重症化予防の取り組み推進の観点から、生活習慣病にかかる診療報酬上の療養指導の評価の見直しが検討されています。
【かかりつけ医機能にかかる評価】「地域包括診療料・加算」サービス担当者会議への参加、要件化を議論
かかりつけ医機能は、これまで「地域包括診療料・加算」や「機能強化加算」等において評価されてきました。これら評価において、届出のある医療機関は、届出のない医療機関と比べて、かかりつけ医機能を有している割合が高いことが分かりました。しかし、「地域包括診療料・加算」の届出のある医療機関であっても、サービス担当者会議への参加割合は5割強に留まっています。医療と介護のさらなる有機的な連携が求められている中で、主治医とケアマネージャー双方向のコミュニケーションを促すための方策が議論されています。
【かかりつけ医機能 関連点数の併算定】併算定ルールの整理が課題に 「外来管理加算」の存廃を巡り、論戦
現在、かかりつけ医機能にかかる評価である「地域包括診療加算」、「認知症地域包括診療加算」、「小児かかりつけ診療料」、「生活習慣病管理料」、「特定疾患療養管理料」、「外来管理加算」については併算定が可能な組合せが存在します。
「地域包括診療加算」を算定した同日に「特定疾患療養管理料」を併算定している割合は90.9%、「生活習慣病管理料」を算定した同日に「外来管理加算」を併算定している割合は94.6%、「特定疾患療養管理料」を算定した同日に「外来管理加算」を併算定している割合は89.4%と高い割合になっています(図表3)。いずれも継続・計画的な疾患管理を評価するものですが、要件の重複もあることから、併算定を認める現行ルールの見直しも遡上に上がっています。
この状況を受けて、「地域包括診療加算」、「生活習慣病管理料」、「特定疾患療養管理料」、「外来管理加算」等の評価について、まずは併算定の整理を行い、それぞれの診療報酬上の評価の趣旨を踏まえ、それらの見直しが論点として挙がっています。
(図表3)かかりつけ医機能に係る評価等の併算定の実態 NDBデータ(2022年4月~6月)
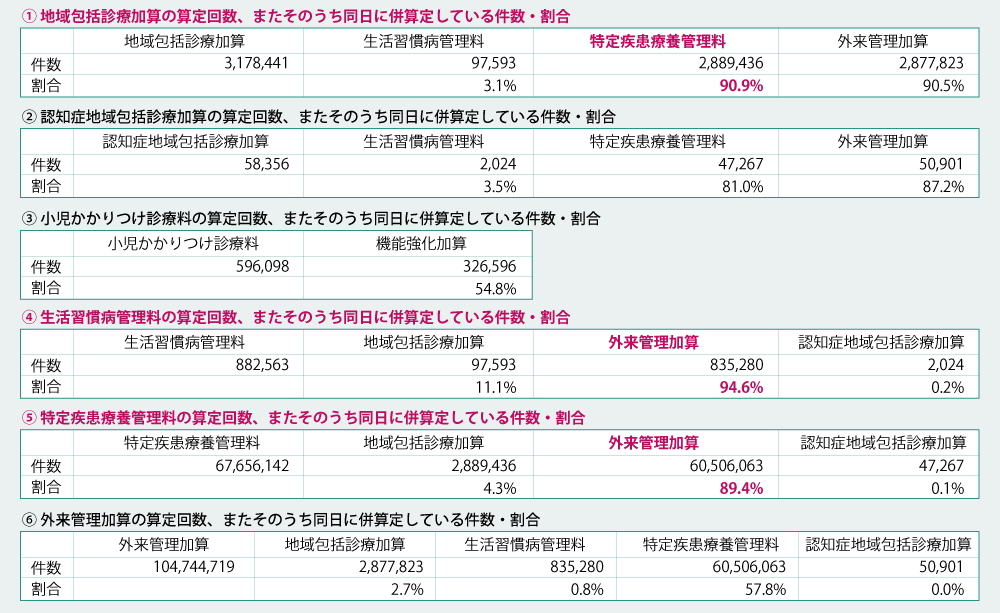
出典:厚生労働省 中央社会保険医療協議会 総会(第563回)総-3 (一部抜粋、改変)
かかりつけ医機能関連の各報酬や併算定関係の整理について、診療側の委員は、「対象疾患が同じであるから全部まとめていいというものではない。1つの疾患に複数の報酬があり、医師が医療機関の体制や特性、患者の状況に応じて要件に合致する最適な点数を選択できる現在の仕組みは優れたもの」として、現状維持を訴えました。一方で、支払側の委員からは「外来管理加算」について、「非常にあいまいな条件のみで算定でき、『地域包括診療加算』、『生活習慣病管理料』、『特定疾患療養管理料』と併算定できる構造は保険者だけでなく、患者も理解できない」とし、廃止を提言。これに診療側は激しく反論しており、議論の行方が注目されます。
【認知症対応力向上】研修受講を「地域包括診療料・加算」施設基準の要件として検討
かかりつけ医の認知症対応力向上のための取り組みには、都道府県等が行う「かかりつけ医認知症対応力向上研修」があり、修了医師数は延べ7万人を超えています。全医療機関における研修修了医師の配置割合は30.7%である一方、「地域包括診療料・加算」の届出医療機関においては64.8%が配置済みとなっています。医療機関が担うかかりつけ医機能を比較すると、研修修了医師がいる医療機関はいない医療機関よりも、「認知症に関する助言や指導」、「患者やその家族と患者の自分らしい人生の終わり方(ACP)について話し合う」等の実施や、介護や福祉との連携に積極的に取り組んでいる割合が高いことがわかっています(図表4)。
こうした実態を踏まえ、厚生労働省はかかりつけ医の認知症対応力を向上させるための方策として、▽診断後支援、認知症の行動・心理症状(BPSD)への対応、認知症の医療・介護に関する施策・制度、人生の最終段階における医療・ケア等の研修受講を「地域包括診療料・加算」の施設基準の要件とする、▽「地域包括診療料・加算」の施設基準の介護保険制度に関する実績要件に「認知症初期集中支援チーム等の施策へ協力していること」を追加する―等を提案しています。
(図表4)かかりつけ医認知症対応力向上研修を修了した医師の配置有無における、かかりつけ医機能の比較について
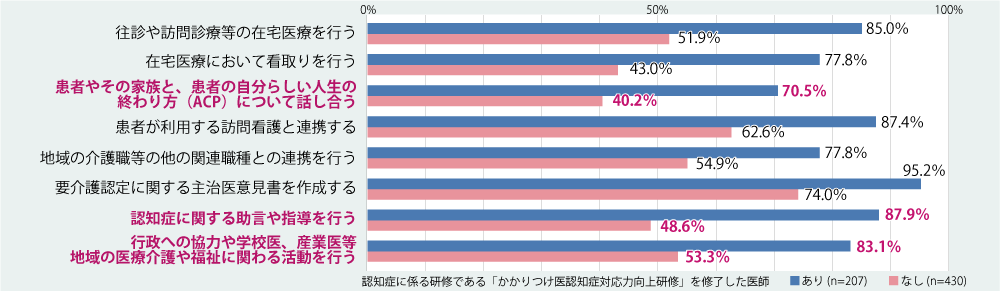
出典:厚生労働省 中央社会保険医療協議会 総会(第568回)総-4 (一部抜粋、改変)
【外来機能の分化】紹介状なしで受診した患者の割合が減少、一定の効果も
外来機能の分化については、2022年度診療報酬改定で、紹介状なしで受診した患者から定額負担を徴収する義務がある医療機関の対象範囲の見直しが行われ、紹介受診重点医療機関(一般病床200床以上)が加わりました。
厚生労働省の調査では、2022年5月と2023年5月を比較すると、初診時に紹介状なしで受診した患者の割合は義務化対象施設で4.3ポイント減少しており、一定の効果が見られました。義務化対象となった「紹介受診重点医療機関」は、2023年10月1日時点で930施設が公表されており、特定機能病院、又は地域医療支援病院以外の病院245施設のうち、一般病床200床以上の病院は151施設あるとしています。そこで、2024年度診療報酬改定では、外来機能の分化・連携を更に推進するために、義務化対象範囲のさらなる拡大が検討されています。
改定率の公表では「医療DXによる医療情報の有効活用」が、改めて方針として確認されました。一方、外来医療では今後、制度の詳細が整備される「かかりつけ医機能の発揮」を診療報酬でどのように評価していくのかが焦点の1つとなっています。加速していく大きな変化に、医療機関も積極的に対応していくことが求められています。
(編集:株式会社日本経営)
※本稿は2023年12月20日時点の情報に基づき作成いたしました。
内容に関する一切の責任は株式会社日本経営に帰属します。また、いかなる部分も一切の権利は株式会社日本経営に所属しており、電子的又は機械的な方法を問わず、いかなる目的であれ無断で複製又は転送等はできません。使用するデータ及び表現等の欠落、誤謬等につきましてはその責めを負いかねます。なお、内容につきましては、一般的な法律・税務上の取扱いを記載しており、具体的な対策の立案・実行は税理士・弁護士等の方々と十分ご相談の上、ご自身の責任においてご判断ください。









