日本医師会の松本吉郎会長は2023年1月、定例記者会見で「2024年度は医療界にとって重要な年になる。診療報酬と介護報酬、障害福祉サービス等の報酬のトリプル改定と、医療計画や介護保険事業計画、健康増進計画の切り替え、医師の時間外労働に対する上限規制の開始などが重なる。」と発言しました。2025年問題を見据えた2024年度の報酬改定に注目が集まりがちですが、今後の医療のあり方等に大きな影響を与える第8次医療計画(2024~2029年度)が、2022年末に一部を除いてとりまとめられました。これを受けて、厚生労働省は2022年度内に「医療計画作成指針」(医政局長通知)、外来医療計画や医師確保計画に関するガイドラインなどを改正。都道府県は2023年度中に第8次医療計画を策定します。
医療計画とは、『医療提供体制の確保に関する基本方針』に「都道府県における医療提供体制の確保を図るための計画」と定義されており、医療提供の量(病床数)を管理するとともに、質(医療連携・医療安全)を評価し、医療機能の分化・連携(医療連携)を推進することにより、急性期から回復期、在宅療養に至るまで、地域全体で切れ目なく必要な医療が提供される「地域完結型医療」を推進することを趣旨としています。現在は第7次医療計画(2018~2023年度)にあたり、2024年度からは第8次へと移行します。
医療計画の主な記載事項には、①医療圏の設定、②基準病床数の算定、③地域医療構想(2014年の医療法改正により追加)、④医師確保計画(2018年の医療法改正により追加)、⑤外来医療計画(同)、⑥5疾病5事業及び在宅医療-がありますが、第8次医療計画からは「新興感染症対応」が都道府県の事業に位置付けられ、⑥5疾病5事業は「5疾病6事業」となります(図表1)。
(図表1)医療計画について

出典:厚生労働省 第19回第8次医療計画等に関する検討会 参考資料3 (一部抜粋、改変)
新興感染症対応については、2023年度早期の指針とりまとめを目指す
2022年末の第8次医療計画の意見のとりまとめでは、[1]医療計画全体に関する事項、[2]5疾病・6事業及び在宅医療のそれぞれの医療提供体制等に関する事項、[3]外来医療にかかる医療提供体制の確保に関するガイドラインに関する事項、[4]医師確保計画策定ガイドラインに関する事項-の4項目で構成されましたが、[2]の6事業目となる「新興感染症発生・まん延時における医療」については、2023年度中に各都道府県で策定する予防計画との整合性を図る観点から引き続き議論を行い、2023年度早期の指針とりまとめを行う予定です。
地域医療構想は2023・2024年度に検討、2025年度には策定、2025年以降の目標年は小刻みにすべき
とりまとめの4項目のうち、[1]には「地域医療構想及び地域医療構想調整会議での議論の進め方」に関する記載があり、これは「第8次医療計画等に関する検討会(以下、検討会)」の下に設置された「地域医療構想及び医師確保計画に関するワーキンググループ」での議論が基になっています。
その内容では、まず、民間を含む全国の医療機関は2022~2023年度に地域医療構想への「具体的対応方針」を策定・検証し、地域医療構想調整会議(以下、調整会議)での合意を得ることになっていますが、都道府県は対応方針の策定率を成果目標とし、年度ごとにPDCAサイクルに沿って調整会議を運営。その際、調整会議の資料や議事録を公表することを明確化しています。
また、病床数と将来の病床数の必要量の間に特に大きな差が生じている構想区域があることから、都道府県が要因の分析・評価を行い、結果を公表するとともに、病床がすべて稼働していない病棟への対応など必要な方策を講じます。国は、そうした構想区域を有する都道府県を優先して、データの活用等に係る支援などを行う予定です。
2020・2021年度、都道府県では新型コロナウイルス感染症対応が最優先され、調整会議が以前ほどは開催できず、検討を進めることが難しい状況にありました。2025年を目前にして何らかのテコ入れが必要との判断から、今回の対応が盛り込まれています。
現在の地域医療構想は、2025年までの取組として進められていますが、その2025年を第8次医療計画の期間中に迎えることになります。これまで、地域医療構想によって病床の機能分化・連携が一定数進んできていることを踏まえ、厚生労働省は2025年以降も取組を継続していくことが必要-との考えを示しています。検討会の意見のとりまとめでは、今後、中長期的課題を整理し、そのあり方を検討することを付記しています。
内閣官房の「全世代型社会保障構築会議」の議論の中間整理(2022年5月)でも、生産年齢人口の減少が加速する2040年に向けたバージョンアップの必要性が指摘されていたところであり、厚生労働省が示したスケジュール(図表2)では2040年ごろを視野に入れつつ、2023・2024年度に国における検討・制度対応を進め、都道府県が2025年度に策定し2026年度から運用を始めるとしています。
ただし、人口構造や医療需要の変化などは地域によって異なるため、構成員からはターゲットイヤーを小刻みに設定して検討する必要がある-との意見が出ています。また、2025年以降の検討内容としては、これまでの病床機能ごとの数の話ではなく、地域における「病院の機能」に焦点をあてるべきだ-と病院団体などからは指摘されています。
(図表2)2025年以降における地域医療構想について
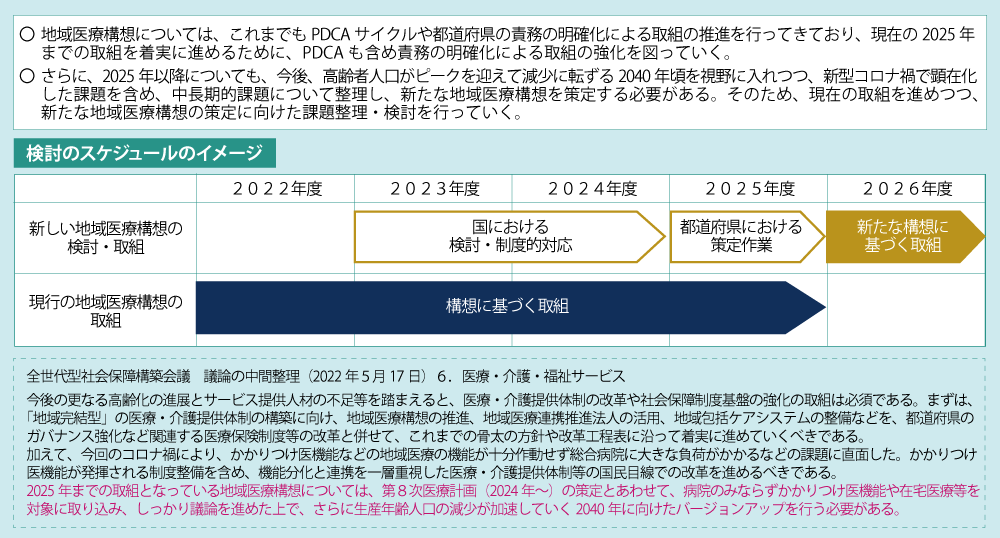
出典:厚生労働省 第21回第8次医療計画等に関する検討会 参考資料2 (一部抜粋、改変)
外来医師多数区域の既存開業医にも不足機能の要請が可能に
[3]の外来医療計画では、外来医師偏在指標を活用した取組を強化します。地域で不足する医療機能を担うように求めることができる対象は現在、外来医師多数区域の新規開業者に限られていますが、これを外来医師多数区域以外や新規開業者以外にも拡大。高額医療機器の共同利用を一層促進するため、これまでの医療機器の配置状況や稼働状況の情報に加え、機器を保有する医療機関の方針(共同利用や画像診断情報提供の有無)も可視化します(図表3)。
地域における外来医療の機能分化と連携の推進策では、外来医療計画に紹介受診重点医療機関の名称や紹介受診重点外来の実施状況などを記載。都道府県は外来機能報告から入手できるデータを活用して、地域における外来医療提供体制のあり方を検討します。
(図表3)共同利用計画の策定
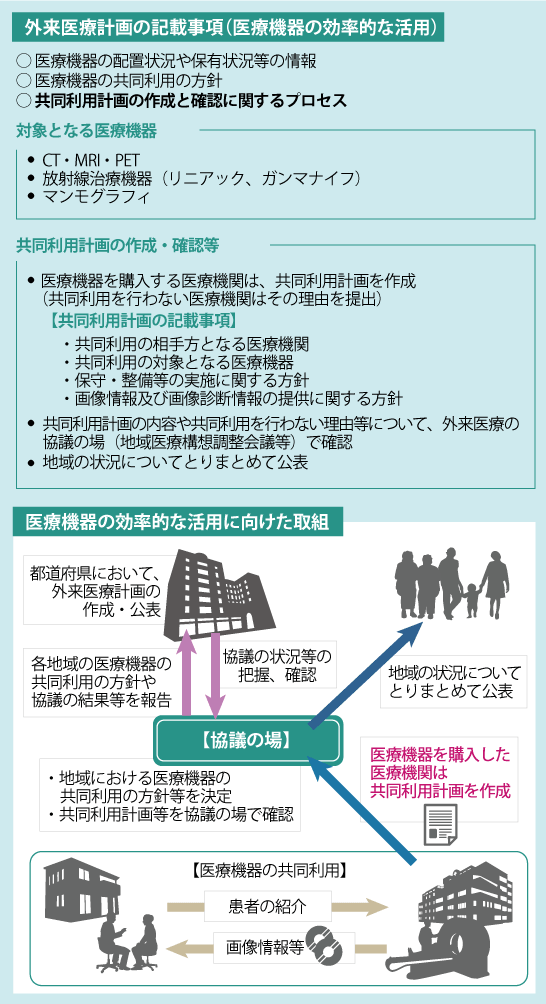
出典:厚生労働省 第16回第8次医療計画等に関する検討会 資料1 (一部抜粋、改変)
目標医師数に「設定上限数」の考えを導入、都道府県内での調整促す
[4]の医師確保計画は、複数医療機関に勤務する医師の計算上の取扱を見直す(主たる従事先を0.8人、従たる従事先を0.2人としてカウント)などして、医師偏在指標の精緻化を図るとともに、病院・診療所別の医師偏在指標を参考資料として都道府県に提示します。
目標医師数の設定では、新たに「設定上限数」の考え方を導入。具体的には、▽医師少数区域において、計画開始時点で既に全二次医療圏の医師偏在指標の下位1/3に達するのに必要な医師数(=目標医師数の基準)を満たしている場合は、「計画開始時の医師数」を上限として目標医師数を設定する▽医師少数区域以外は、原則、計画開始時の医師数を設定上限数とするが、医療需要の増加が見込まれる場合は、厚生労働省が新たに示す「計画終了時に計画開始時の医師偏在指標を維持するための医師数」を上限として目標医師数を設定する▽その上で、二次医療圏の設定上限数の積み上げが、都道府県の計画開始時の医師数を上回る場合は、これを超えることがないように調整して各二次医療圏の目標医師数を設定する-とのルールに改めます(図表4)。
(図表4)二次医療圏における目標医師数の設定について(現医師確保計画における医師数等を用いて分析したもの)

出典:厚生労働省 第8回地域医療構想及び医師確保計画に関するワーキンググループ 資料1 (一部抜粋、改変)
冒頭の定例記者会見での発言通り、2024年度は医療業界の大きな変革の年となります。その中でも都道府県が2023年度中に策定する第8次医療計画は、今後の日本の医療制度においての根幹となる計画です。この計画を通じて、さらに医療制度改革が進み、より質の高い医療が患者に提供されることが期待されます。
(編集:株式会社日本経営 2023年3月作成)
※本稿は2023年2年15日時点の情報に基づき作成いたしました。
本資料の内容に関する一切の責任は株式会社日本経営に帰属します。また、この資料のいかなる部分も一切の権利は株式会社日本経営に所属しており、電子的又は機械的な方法を問わず、いかなる目的であれ無断で複製又は転送等はできません。使用するデータ及び表現等の欠落、誤謬等につきましてはその責めを負いかねます。なお、内容につきましては、一般的な法律・税務上の取扱いを記載しており、具体的な対策の立案・実行は税理士・弁護士等の方々と十分ご相談の上、ご自身の責任においてご判断ください。









